
ОБЪЕДИНЕНИЕ КОМБУСТИОЛОГОВ
«МИР БЕЗ ОЖОГОВ»
УСТРАНЕНИЕ ПОСЛЕОЖОГОВОЙ ПРИВОДЯЩЕЙ КОНТРАКТУРЫ ПЛЕЧА III СТЕПЕНИ С ЗАМЕЩЕНИЕМ ДЕФЕКТА ЗАДНИМ КОЖНО-ФАСЦИАЛЬНЫМ ЛОСКУТОМ ПЛЕЧА НА ШИРОКОМ ОСНОВАНИИ
В.С. Безоян, Ю.А. Дорожко, Е.А. Бракер
Государственное бюджетное учреждение здравоохранения Самарской области «Самарская городская клиническая больница № 1 имени Н.И.Пирогова», г. Самара, Россия
В этой статье мы представляем анатомическое и функциональное описание заднего лоскута плеча и наш опыт его использования. Представлен случай использования несвободной пластики кожно-фасциальным лоскутом плеча на широком основании в лечении приводящей контрактуры плеча, у пациента ранее (за 6 месяцев до операции) перенесшего глубокий ожог подмышечной области с закрытием ран расщепленным кожным аутотрансплантатом. Нами была выполнена хирургическая обработка с иссечением рубцовых тканей препятствующих отведению плеча. Образовавшийся дефект подмышечной области замещен путем несвободной пластики ротационным задним кожно-фасциальным лоскутом плеча на широком основании включающем осевой питающий сосуд «заднюю плечевую кожную артерию» (условное название введенное Masquelet A.C. et al. в 1985 году.). Источником указанной артерии явилась плечевая артерия, а иннервация осуществлялась первой медиальной чувствительной ветвью лучевого нерва. Реконструкция выполнена без осложнений.
Задний осевой кожно-фасциальный лоскут плеча – это хороший выбор для реконструкции дефектов подмышечной области благодаря его постоянной анатомии, надежному кровообращению, хорошему соответствию тканей реципиентной зоне, а также из-за допустимого ущерба донорской зоне.
Лечение больного привело к хорошему результату.
Ключевые слова: деформация подмышечной области, приводящая послеожоговая контрактура плеча, подмышечная область, задний лоскут плеча, реконструкция.
Введение. Рубцовая деформация подмышечной впадины с образованием контрактуры плечевого сустава – это одно из наиболее частых показаний для реконструктивных операций у обожженных пациентов [1, 2, 3, 4, 5, 6, 7, 8, 9, 10, 11, 12, 15, 16, 19]. До сих пор существует разногласие, в какой период следует восстанавливать функцию плечевого сустава. Одни считают, что до созревания рубцов, другие же, наоборот, утверждают, что вмешиваться следует только после полного созревания рубцовой ткани. Выбор времени оперативного вмешательства полностью лежит на ответственности хирурга, который должен принимать во внимание общее состояние больного, характер мягких тканей и вид рубцовых деформаций, а также психоэмоциональный статус пациента. Классификация нарушений функции суставов (Парин Б.В., 1946г):
- Первая степень – стягивающие рубцы в зоне сустава в виде одного или нескольких тяжей, проявляющихся при максимальном разгибании в суставе или отведении конечности;
- Вторая степень – объем движений ограничен (разгибание, отведение) примерно наполовину вследствие значительных рубцов, имеющих вид тяжей и складок;
- Третья степень – значительное ограничение разгибания или отведения конечности (больше чем на 50%) из-за массивных, распространенных за пределы сустава рубцов;
- Четвертая степень – практически полное отсутствие движений в суставе.
Чаще всего для коррекции контрактуры I степени используется пластика местными тканями, трапециевидным лоскутом, Z-пластика, Y – V-пластика.
При II степени, когда в рубцовый процесс вовлечены оба свода купола подмышечной впадины, при этом ограничения движений в плечевом суставе уже более значительные. Контрактура обусловлена наличием перепончатых рубцов. Для коррекции этой патологии также используется пластика местными тканями (Z-пластика, трапециевидными лоскутами или их комбинация с полнослойным кожным трансплантатом, когда имеется дефицит местных тканей для закрытия раны). Однако, следует отметить, что аутодермопластика в подмышечной области имеет ограниченные возможности для оптимальной функциональной и эстетической реконструкции, нарушения отведения плеча могут часто встречаться также после успешной на первый взгляд аутодермопластики. [19].
При III степени, когда в рубцовый процесс вовлекается вся подмышечная область со значительной дисфункцией плечевого сустава. Отведение плеча возможно до 60°. Для реконструкции используются осевые и свободные лоскуты. [13, 17, 18, 19, 22, 23, 24, 25, 26, 27, 28]
IV степень, когда кроме повреждения подмышечной области в процесс вовлечены окружающие мягкие ткани. Отведение плеча не превышает 10°. Этот тип повреждения самый грозный, так как может наступить так называемый плече-грудной синдром: происходит рубцовая фиксация плеча с боковой поверхностью грудной стенки. Данный тип больше характерен для детей.
Рубцовая деформация всей подмышечной впадины – одна из самых сложных патологий для реконструкции, здесь требуется индивидуальный подход к каждому пациенту. В арсенале реконструктивного хирурга должны быть знания по всем видам местной пластики, где и какой осевой лоскут оптимально взять для закрытия дефектов данного региона.
Рубцовая деформация переднего свода купола подмышечной области. Данная патология ограничивает отведение и разгибание плеча в плечевом суставе. Для восстановления функции часто используется торакодорзальный лоскут [16, 23, 25, 26, 27] и задний лоскут плеча [13, 14, 28] в зависимости от того, какие тканевые ресурсы сохранились у больного для пластики и каковы особенности раневого дефекта.
Кожно-фасциальный лоскут плеча был впервые описан Masquelet A.C. et al. в 1985 году [20, 21]. По мнению многих авторов [20, 21, 28], задний осевой лоскут плеча имеет ряд преимуществ: 1. постоянство анатомии источника кровообращения; 2. хорошая васкуляризация, — относительно крупный диаметр источника кровообращения и развитая сеть анастомозов со смежными кожными артериями; 3. допустимый косметический дефект донорского места, а при соответствующей ширине лоскута (до 6 см) есть возможность ушить донорскую рану первично; 4. в случае обнажения магистральных сосудов и нервов подмышечной области (после иссечения патологических тканей) еще более остро возникает необходимость закрыть дефект адекватным кровоснабжаемым комплексом тканей, что и позволяет сделать ротационный кожно-фасциальный лоскут плеча. [18, 28].
Материалы и методы.
С целью дать топографо-анатомические обоснования возможностей формирования на задней поверхности плеча осевых сложных кожных лоскутов, разработать принципы предоперационного планирования, оптимальную оперативную технику выделения и варианты пересадки таких тканевых комплексов было проведено комплексное топографо-анатомическое исследование. Анатомическая часть работы была выполнена на 57 верхних конечностях 29 нефиксированных трупов людей (14 женщин и 15 мужчин), умерших в возрасте от 29 до 80 лет в результате травм и заболеваний, не связанных с поражением периферических сосудов. Топографо-анатомические исследования включали измерения общих размеров тела, а также плеча с обязательным определением конституциональных особенностей анатомического материала. Основу анатомической части работы составили инъекционные исследования артериальной системы плеча. В ходе дополнительных исследований, помимо артерий, изучали также топографию кожных вен, нервов и толщину кожи с подкожной жировой клетчаткой в различных отделах плеча.
Задачи топографо-анатомического исследования:
1.Изучить характер кровоснабжения и иннервации покровных тканей донорской области на задней поверхности плеча применительно к возможностям выделения и пересадки осевых сложных кожных лоскутов. Выявить наиболее перспективные для этих целей кровеносные сосуды и чувствительные нервы с учетом их индивидуальной анатомической изменчивости.
2.Установить возможный тканевой состав осевых кожных лоскутов с задней поверхности плеча, определить анатомически обоснованные границы их формирования.
3. Разработать принципы предоперационного планирования границ выделяемых лоскутов, обосновать рациональную оперативную технику их формирования.
4.Провести клиническую апробацию пластики осевыми сложными кожными лоскутами с задней поверхности плеча.
Результаты топографо-анатомических исследований:
В ходе топографо-анатомических исследований выявлено, что кровоснабжение задней поверхности плеча осуществляется за счет одного основного источника (табл.1) и нескольких дополнительных:
1. Основным является *«задняя плечевая кожная артерия», анатомически постоянный кожный сосуд, который встретился во всех наших наблюдениях, он брал начало от a. brachialis (56%), a. axillaris (28%) либо a. profunda brachii (16%) в межмышечном промежутке между m. teres major и caput longum m. triceps brachii на задне-медиальной поверхности плеча и следовал далее к срединной линии плеча в сопровождении 2 сопутствующих вен и заднего кожного нерва плеча. (Рис.1.)
2. В качестве дополнительных источников кровообращения кожи задней поверхности плеча выступали: задние ветви a.collateralis radialis, a. collateralis media, a. circumflexa humeri posterior, a. collateralis ulnaris superior. Указанные сосуды образовывали множественные разнонаправленные анастомозы с «задней плечевой кожной артерией» (Рис.2.), однако отличались меньшим анатомическим постоянством, малой пригодностью для питания лоскута.
*Условное обозначение постоянной кожной артерии задней поверхности плеча ввведенное Masquelet A.C. et al. в 1985 году.
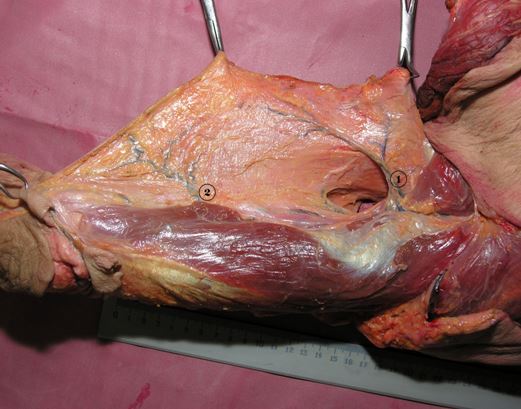
Рис 1. Артерии задней поверхности плеча (правое плечо вид сзади):
1. задняя плечевая кожная артерия
2. кожная ветвь верхней локтевой коллатеральной артерии
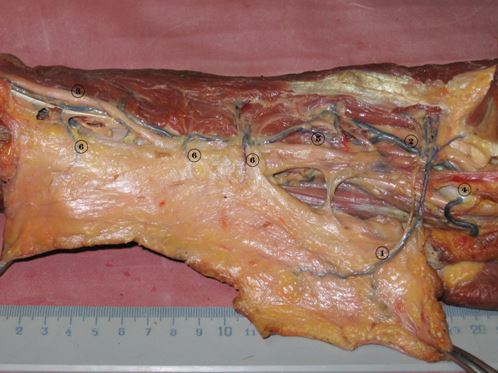
Рис 2. Артериальные анастомозы задней поверхности плеча (левое плечо, вид сзади) :
1- «задняя плечевая кожная артерия» с задним кожным нервом плеча; 2- глубокая артерия плеча; 3-локтевой нерв; 4- плечевая артерия; 5-верхняя локтевая коллатеральная 6-кожные ветви верхней локтевой коллатеральной артерии.
Таблица 1
НЕКОТОРЫЕ ПАРАМЕТРЫ ОСНОВНОГО ИСТОЧНИКА КРОВООБРАЩЕНИЯ ДОНОРСКОЙ ОБЛАСТИ НА ЗАДНЕЙ ПОВЕРХНОСТИ ПЛЕЧА
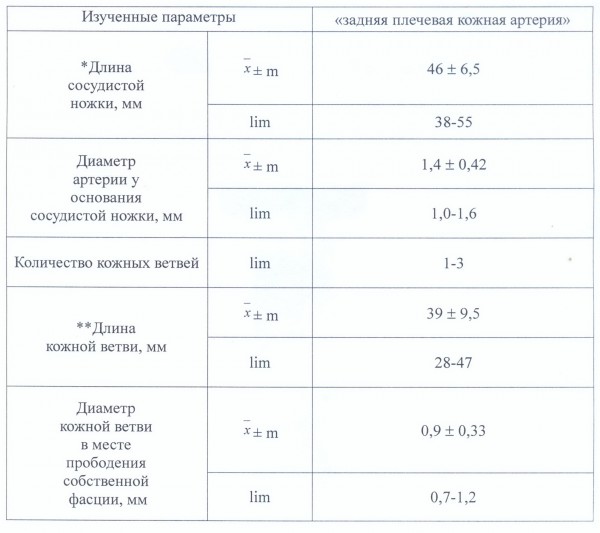
*Длина сосудистой ножки – расстояние от максимально доступной для выделения части сосуда в направлении его источника до места прободения собственной фасции.
**Длина кожной ветви – расстояние от начала кожной артерии (после отхождения последней мышечной ветви) до ее деления на конечные ветви.
Изученные особенности строения, кровоснабжения и иннервации кожного покрова задней поверхности плеча позволили сформулировать принципы предоперационного планирования осевых сложных кожных лоскутов в пределах рассмотренной донорской области. Соблюдение этих принципов способствует оптимальному формированию жизнеспособных тканевых комплексов необходимых размеров и состава с минимальным повреждением донорской зоны, а также снижает риск развития послеоперационных осложнений.
Особенности формирования заднего кожно-фасциального лоскута плеча.
1. При предоперационном планировании необходимо ориентировать длинную ось лоскута вдоль условной линии, соединяющей локтевой отросток и заднюю подмышечную складку. Проксимальный край лоскута в островковом варианте должен отстоять на 3-4 см дистальнее от задней подмышечной складки.
2. В лоскут целесообразно включать собственную фасцию, что предотвращает повреждение питающих сосудов, улучшает условия кровообращения и упрощает формирование лоскута.
3. Лоскут начинают выделять на глубину между трехглавой мышцей плеча и собственной фасцией от дистальных участков к проксимальным, под визуальным контролем расположения питающих сосудов. Особенно следует быть осторожным в проксимальной части лоскута, приближаясь к месту сосудистой ножки между caput longum m.triceps brachii и m. teres major.
4. В состав заднего кожно–фасциального лоскута плеча включают задний кожный нерв плеча, который сопровождает «заднюю плечевую кожную артерию», что особенно важно для реконструкций требующих сохранения чувствительности в реципиентной зоне.
5. Донорскую рану возможно ушить первично при ширине лоскута не более 5-6 см, но необходимо учитывать недопустимость чрезмерного стягивания краев раны, так как это может привести к некрозу кожи. В ином случае для замещения донорского дефекта целесообразно выполнить аутодермопластику расщепленными кожными аутотрансплантатами толщиной 0,3 – 0,4 мм.
Клиническое применение результатов топографо-анатомических исследований.
Больной Г. 45 лет поступил в ожоговое отделение ГБУЗ Самарской городской больницы №1 им. Н.И. Пирогова по поводу приводящей рубцовой послеожоговой (через 6 месяцев после ожога) передней и задней контрактуры 3 ст. правого плеча. Контрактура ограничивала объем движений правого плеча, отведение было выполнимо лишь до 55º (рис 3, 4) и причиняло сильный дискомфорт и болевые ощущения.
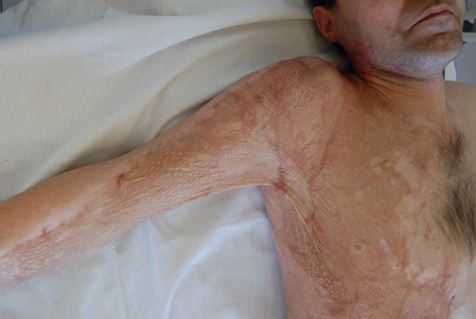
Рис 3. Внешний вид рубцовой послеожоговой контрактуры (спереди)
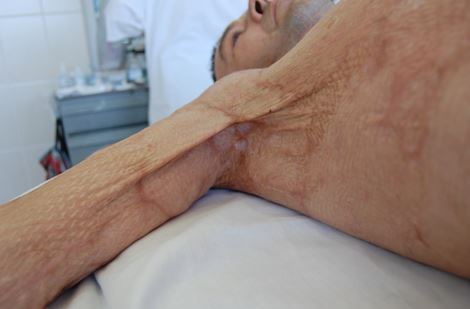
Рис 4. Внешний вид рубцовой послеожоговой контрактуры (снизу)
С целью устранения контрактуры под внутривенным наркозом было выполнено иссечение рубцовых тканей, препятствующих отведению плеча, образовался раневой дефект подмышечной области размерами 11×7 см. Затем в области задней поверхности правого плеча, с учетом топографии питающих сосудов сформирован несвободный ротационный кожно-фасциальный лоскут на широком основании (5 см). Размеры лоскута составляли 13×7см, а в основание был включен анатомически постоянный источник — задняя плечевая кожная артерия, ветвь a. brachialis, сопровождающая задний кожный нерв плеча. Задний осевой кожно-фасциальный лоскут был ротирован и подшит к краям раны, с помощью него замещена большая часть дефекта подмышечной области (Рис.5). Что позволило закрыть неоднородную по рельефу, функционально значимую реципиентную зону.
С помощью электродерматома взяты расщепленные кожные аутотрансплантаты 13×7 см и 6×5 см, на правом бедре и левом плече. Раневые дефекты в области задней поверхности правого плеча (донорская рана) и грудной клетки были замещены подшитыми расщепленными трансплантатами, фиксированы марлевыми шариками ко дну раны. В ротационном лоскуте капиллярный ответ четкий. Выполнена иммобилизация левой верхней конечности в отведенном на 120 ° положении.
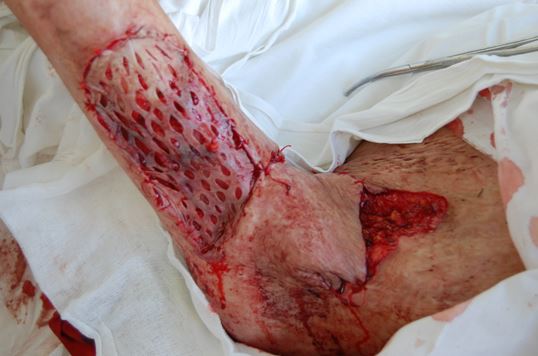
Рис 5. Внешний вид подмышечной области непосредственно после операции. Функционально значимая зона подмышечной впадины замещена ротационным лоскутом задней поверхности плеча, а донорская рана свободным расщепленным перфорированным кожным аутотрансплантатом.
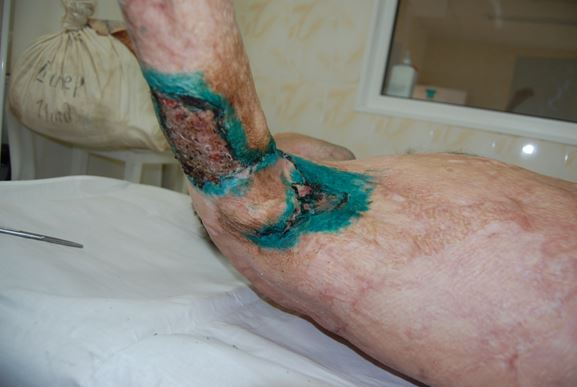
Рис 6. Результат операции через 14 суток.
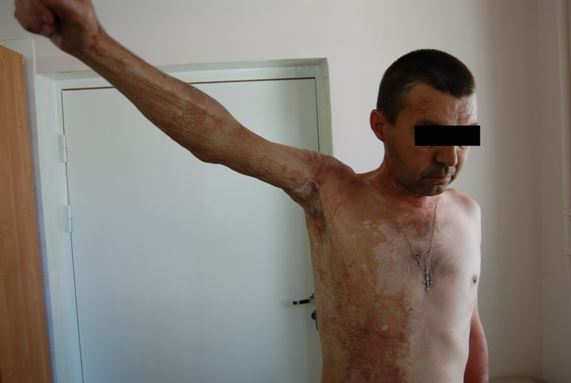
Рис 7. Результат операции через 4 месяца.
Послеоперационный период протекал без осложнений. Ротационный лоскут и свободные расщепленные кожные аутотрансплантаты прижились, амплитуда отведения в суставе восстановилась до 130° (Рис.6). Больной выписан с выздоровлением. Через 4 месяца после операции на контрольном осмотре активное отведение возможно до 130° (Рис.7).
Заключение.
Современная восстановительная хирургия идет, главным образом, по пути реконструкции, пластики и трансплантации органов и тканей. Новые широкие возможности реконструктивно-восстановительной хирургии открылись благодаря внедрению в клиническую практику сложных кожных лоскутов с осевым типом кровоснабжения, использование которых на этапе оказания специализированной хирургической помощи позволяет существенно улучшить результаты лечения пострадавших с обширными и глубокими дефектами мягких тканей различной локализации.
По мере развития пластики лоскутами с осевым типом кровоснабжения выяснилось, что многие раневые дефекты могут быть восстановлены не только с помощью свободной пересадки таких тканевых комплексов, но и посредством их перемещения в соседние области без пересечения питающих сосудов [2, 3 , 5, 6, 10]. Применение этих методов у пострадавших с глубокими ожогами и отморожениями позволило существенно улучшить функциональные и косметические результаты оперативного лечения, сократить число ампутаций, ускорить реабилитацию больных [1, 5, 6, 11].
Выполненное топографо-анатомическое исследование с последующей успешной клинической реализацией позволяет рекомендовать ротационный кожно-фасциальный задний лоскут плеча для устранения приводящей контрактуры плеча и реконструкции дефектов подмышечной области.
Выводы:
- В ходе топографо-анатомических исследований выявлено, что кровоснабжение задней поверхности плеча осуществляется в основном за счет «задней плечевой кожной артерии», анатомически постоянный кожный сосуд, который встретился во всех наших наблюдениях, он брал начало от a. brachialis (56%), a. axillaris (28%) либо a. profunda brachii (16%) в межмышечном промежутке между m. teres major и caput longum m. triceps brachii на задне-медиальной поверхности плеча и следовал далее к срединной линии плеча в сопровождении 2 сопутствующих вен и заднего кожного нерва плеча.
- Разработаны принципы планирования, оптимальный состав комплекса тканей и оперативная техника формирования кожно-фасциального заднего лоскута плеча.
- Показано, что в состав заднего кожно–фасциального лоскута плеча целесообразно включать задний кожный нерв плеча, который сопровождает «заднюю плечевую кожную артерию», что особенно важно для реконструкций требующих сохранения чувствительности в реципиентной зоне.
- Успешная клиническая реализация подтверждает целесообразность применения заднего кожно-фасциального лоскута плеча для устранения приводящей контрактуры плеча и замещения дефекта подмышечной области.
Литература:
1.Алексеев А.А., Светухин А.М., Кузнецов В.А. Современная стратегия и тактика лечения ожогов, ожоговой болезни и обширных гнойных ран. В сб.: Последипломное образование на современном этапе. М., 2000. С. 277-284. Alekseyev A.A., Svetukhin A.M., Kuznetsov V.A. Sovremennaya strategiya i taktika lecheniya ozhogov, ozhogovoy bolezni i obshirnykh gnoynykh ran [The current strategy and tactics of the treatment of burns and extensive purulent wounds]. V sb.: Poslediplomnoye obrazovaniye na sovremennom etape. [Proc .: Postgraduate education at the present stage]. M 2000; 277-284. (in Russ.)
2.Белоусов А.Е., Кичемасов С.Х., Кочиш А.Ю., Пинчук В.Д. Использование мегакомплексов тканей при пластических операциях у больных с обширными повреждениями конечностей. Клинич. хирургия. 1989; (3):58-61.
Belousov A.Ye., Kichemasov S.KH., Kochish A.YU., Pinchuk V.D. Ispol’zovaniye megakompleksov tkaney pri plasticheskikh operatsiyakh u bol’nykh s obshirnymi povrezhdeniyami konechnostey [Using megacomplexes tissue in plastic surgery for patients with extensive damage of extremities] Klinich. khirurgiya. [Clinical. surgery].- 1989. – (3) 58-61. (in Russ.).
3.Бурмистров В.М. Несвободная кожная пластика в хирургии ожогов и их последствий. Вопросы ожоговой патологии. Горький, 1970. С. 386-392. Burmistrov V.M. Nesvobodnaya kozhnaya plastika v khirurgii ozhogov i ikh posledstviy [Flap plastic surgery in combustiology and their consequences]// Voprosy ozhogovoy patologii. [Questions of combustiology] -1970. – 386-392.
4.Васин В.В., Александров Н.М., Перетягин С.П., Малинкин Э.Д. Случай закрытия обширного дефекта мягких тканей и костей лопаточной области и верхней трети плеча мышечным лоскутом с осевым кровообращением. Нижегородские ведомости медицины. 2007;6:28-29.
Vasin V.V., Aleksandrov N.M., Peretyagin S.P., Malinkin E.D. The case of the closure of large defects of soft tissues and bones of the shoulder area and the upper third of the shoulder by the muscle flap with axial circulation. Nizhegorodskie novosti mediciny. [Nizhny Novgorod Gazette medicine]. 2007; 6: 28-29.
5.Кичемасов С.Х., Скворцов Ю.Р. Кожная пластика лоскутами с осевым кровоснабжением при ожогах и отморожениях IV степени. СПб.: Гиппократ, 2012. 288 с.
Kozhnaya plastika loskutami s osevym krovosnabzheniyem pri ozhogah I otmorozheniyah IV stepeni [Complex flaps with axial blood supply for recovery of thermal injuries and freezing injury IV degree]
6.Кочиш А.Ю. Анатомо-клинические обоснования пластики осевыми сложными лоскутами на нижней конечности: дис.. д-ра мед. наук. СПб.; 1998. с.
Kochish A.Yu. Anatomo-klinicheskiye obosnovaniya plastiki osevymi slozhnymi loskutami na nizhney konechnosti [Anatomic and clinical study of axial plastic by complex flaps on the lower extremity] [Dis. ... doct. med. nauk]. — SPb.: V-Med.A im. S.M. Kirova; 1998.
7.Кутянов Д.И., Родоманова Л.А.. Использование технологий реконструктивно-пластической микрохирургии в системе лечения больных с патологией плечевого сустава. Травматология и ортопедия России. 2012; 2 (64): 22-28.
Kutyanov D.I. Rodomanova L.A . The using tech reconstructive microsurgery in the treatment of patients with disorders of the shoulder joint. Travmatologia I ortopediya Rossii [Traumatology and Orthopedics of Russia] 2012; 2 (64): 22-28.
8.Островский Н.В. Белянина И.Б. Опыт применения препаратов «Куриозин» и «Бетадин» в системе хирургической реабилитации обожженных. Комбустиология. 2003; 15.
Ostrovsky N.V., Kalinin I.B. Experience in the use of drugs «Kuriozin» and «Betadine» in the surgical rehabilitation of burnt. Combustiology. 2003; 15.
9. Пинчук В.Д., Фомин Н.Ф., Безоян В.С. Анатомо-клинические обоснования пластики осевыми кожными лоскутами плеча. Травматология и ортопедия России. 2006; (2):233-234.
Pinchuk V.D., Fomin N.F., Bezoyan V.S. Anatomo-klinicheskiye obosnovaniya plastiki osevymi kozhnymi loskutami plecha [Anatomic and clinical study of plastic by axial arm flaps] Travmatologiya i ortopediya Rossii [Traumatology and Orthopedics of Russia]. 2006; (2): 233-234. (in Russ.)
10.Родоманова Л.А., Кочиш А.Ю. Реконструктивные микрохирургические операции при травмах конечностей. СПб.: РНИИТО им. Р.Р. Вредена; 2012. 115 с.
Rodomanova LA, Kochish A.Yu. [Reconstructive microsurgical operations at traumas of extremities]. SPb .: Vreden RNIITO 2012, 115.
11.Шаповалов В.М., Губочкин Н.Г., Гайдуков В.М., Лукичёва Н.П., Мясников Н.И. Реконструктивно-пластические операции при лечении больных с дефектами покровных тканей. Гений ортопедии. 2014;(4):58-62.
Shapovalov V.M., Gubochkin N.G., Gaidukov V.M.,.Lukicheva N.P, Miasnikov N.I. Rekonstruktivno-plasticheskie operatsii pri lechenii bol’nykh s defektami pokrovnyh tkaney [Reconstructive-and-plastic surgeries in treatment of patients with defects of integumentary tissues] Geniy Ortopedii [Genius of Orthopedics]. 2014; (4): 58-62. (in Russ.)
12.Alikhan A., Lynch P.J., Eisen D.B. Hidradenitis suppurativa: a comprehensive review. J Am Acad Dermatol 2009; 60:539-61.
13. Costa MLR, Azevedo L, Zenha H, Pinto A, Costa H. The posterior arm flape our department’s experience. Eur J Plast Surg2011;34:119-24.
14. Elkhatib H. Posterior scar brachioplasty with fascial suspension: a long-term follow-up of a modified technique. Plast Reconstr Surg Glob Open 2013;1:e38.
15. Elliot D., Kangesu L., Bainbridge C., Venkataramakrishnan V. Reconstruction of the axilla with a posterior arm fasciocutaneous flap.Br J Plast Surg 1992;45:101-4.
16.Er E, Ucar C. Reconstruction of axillary contractures with thoracodorsal perforator island flap. Burns2005; 31:726-30.
17.Geh J.L., Niranjan N.S. Perforator-based fasciocutaneous island flaps for the reconstruction of axillary defects following excision of Hidradenitis suppurativa. Br J Plast Surg 2002;55:124-8.
18.Grishkevich V.M. Shoulder adduction contracture after burn: anatomy and treatment with quadrangular local scar subcutaneous pedicled flap, a new approach. Burns 2013; 39:1423-9.
19.Guha G., Agarwal A.K., Gupta S., et al. Posterior arm flap in management of axillary contracture. Burns 2013;39: 972-7.
20. Masquelet A.C., Rinaldi S. Anatomical basis of the posterior brachial skin flap. Anat Clin 1985; 7:155-60.
21.Masquelet A.C, Rinaldi S., Mouchet A., Gilbert A. The posterior arm free flap. Plast Reconstr Surg 1985; 76:908-13.
22.Morgan W.P., Harding K.G., Hughes L.E. A comparison of skin grafting and healing by granulation, following axillary excision for Hidradenitis suppurativa. Ann R Coll Surg Engl1983; 65:235-6.
23.Ortiz C.L., Castillo V.L., Pilarte F.S., Barraguer E.L. Experience using the thoracodorsal artery perforator flap in axillary Hidradentitis suppurativa cases. Aesthetic Plast Surg 2010; 34:785-92.
24.Rambhatla P.V., Lim H.W., Hamzavi I. A systematic review of treatments for Hidradenitis suppurativa. Arch Dermatol2012;148:439-46.
25.Rehman N., Kannan R.Y., Hassan S., Hart N.B. Thoracodorsal artery perforator (TAP) type I V-Y advancement flap in axillary Hidradenitis suppurativa. Br J Plast Surg 2005; 58:441-4.
26.Visconti G., Eltahir Y., Van Ginkel R.J., Werker P.M. Reconstruction of an extended defect in the axilla using a thoracodorsal fasciocutaneous perforator flap. Aesthetic Plast. Surg. 2008; 32: 813-6.
27.Schwabegger A.H., Herczeg E., Piza H. The lateral thoracic fasciocutaneous island flap for treatment of recurrent hidradenitis axillaris suppurativa and other axillary skin defects. Br J Plast Surg 2000; 53:676-8.
28.Schmidt M., et al., The versatility of the islanded posterior arm flap for regional reconstruction around the axilla, Journal of Plastic, Reconstructive & Aesthetic Surgery (2015), http://dx.doi.org/10.1016/j.bjps.2015.03.002
The elimination of shoulder adduction contracture after burn using the fasciocutaneous posterior flap
Bezoyan V.S., Dorozhko Y.A., Braker E.A.
Pirogov Samara city hospital № 1, Samara city, Russia
In this article, we will present an anatomico-functional description of the posterior arm flap and our experience with its use. We present our experience with the use of pedicled posterior arm fasciocutaneous flap in management of axillary contracture. This patient suffered from deep burn of axilla, and skin graft 6 months ago. We made debridement. It is a fasciocutaneous flap from the posterior surface of the arm, supplied by the posterior cutaneous artery and innervated by the first medial sensory branch of the radial nerve. Reconstruction was achieved wihout flap complications.
The posterior arm flap is an excellent choice for axillary reconstruction due to its constant anatomy, robust vascularity, unrivaled freedom of flap insetting, excellent recipient site matching and favorable donor site morbidity.
The treatment led to a good result.
Keywords: Axilary contracture, shoulder adduction contracture after burn, flap, posterior arm flap, reconstruction.
Designed by Сайт на Заказ